Lectura 7:00 min
La pandemia continúa ¿Cómo podemos identificar el Covid-19 en casa?
Casos de la variante Ómicron de Covid-19 en México son 10 veces mayor a hospitalizaciones y muertes.

Foto: Shutterstock
Ante el aumento de casos de la Covid-19, especialistas en infectología compartieron una perspectiva real del repunte de la infección en México. Patricia Ramírez, infectóloga pediatra e investigadora del Instituto Nacional de Pediatría dijo que de entrada es conveniente saber cuáles son los virus que predominan en esta temporada invernal: el rinovirus, que está presente desde el mes de septiembre y hasta junio, la influenza, que es promovida por los climas fríos, y ahora el coronavirus que asegura, “llegó para quedarse”.
Desde el 11 de marzo de 2020, el Covid-19 fue declarado por la Organización Mundial de la Salud (OMS) como una pandemia; en México el primer caso se registró el 27 de febrero de 2020, desde entonces los datos a la fecha revelan 4 millones 434,758 casos acumulados y 301,789 fallecimientos. Para las últimas 24 horas, México tuvo un nuevo récord máximo de contagios diarios con 49,343 casos y 320 defunciones, esto de acuerdo con el último reporte de la Secretaría de Salud, por lo que se demuestra que seguimos con problemas importantes.
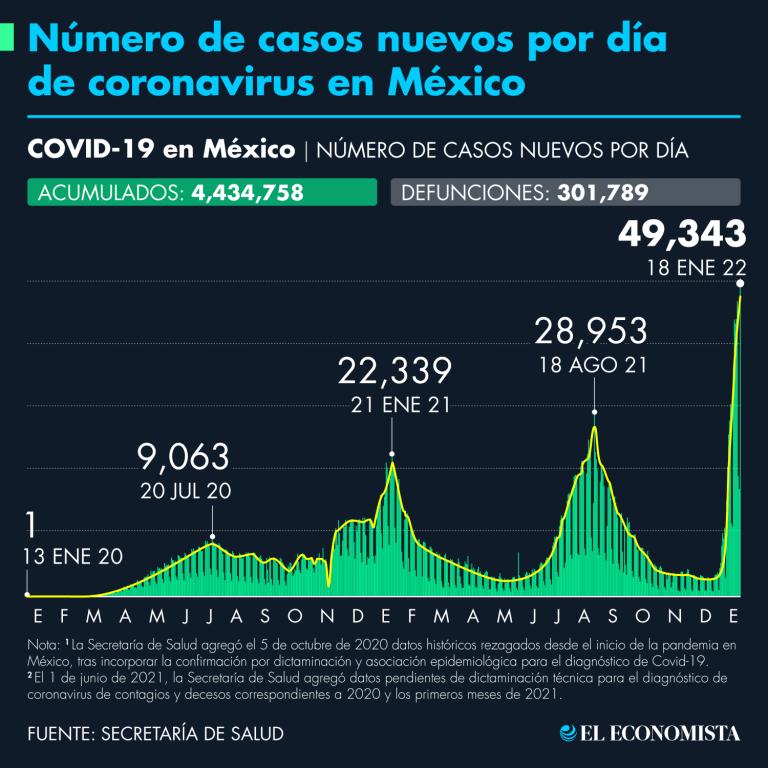
¿En qué momento de la pandemia nos encontramos?
La doctora Ramírez explica que este virus sigue condicionando muertes aunque en menor porcentaje, pero sigue presentando un aumento de casos, según lo confirmado por el subsecretario de Prevención y Promoción de la Salud, Hugo López-Gatell, quien aseguró este martes que los contagios ahora son 10 veces mayores que las hospitalizaciones y defunciones que se han registrado en México. ¿a qué se debe?
La también miembro de la Asociación Mexicana de Infectología Pediátrica explica que hoy domina la variante 21K o B1.1.529, mejor conocida como Ómicron, la cual consta de cuatro proteínas estructurales, y de la que se ha estudiado sobre todo la S que es la espiga o spike, pero también cuenta con las proteínas M, N y E. Además cuenta con 16 proteínas no estructurales, que también ayudan a la replicación viral y a la evasión del sistema inmune. Por si fuera poco, tiene otras 6 proteínas accesorias que también ayudan al virus a activarse, replicarse y que este rebase al sistema inmune.
Hasta el 17 de enero, de acuerdo con el sistema GISAID que hace el seguimiento de las variables a nivel mundial, se observan arriba de 40 mutaciones para Ómicron, que hace que el virus replique más y sea más infeccioso. Hoy la variante Ómicron predomina en muchas partes del mundo, como Reino Unido, Estados Unidos, Brasil, y México entre ellas.
“En resumen nos encontramos frente a una variante con mayor número de mutaciones con evasión al sistema inmune, menos agresiva, pero más transmisible, sobre todo entre el tercero y sexto día después de que iniciaron los síntomas”.
¿Cómo podemos identificar si la variante es Ómicron?
La Organización Mundial de la Salud (OMS) afirmó que aún no existe evidencia certera de que los síntomas por Ómicron sean distintos a los de otras variantes. Sin embargo, diversos estudios alrededor del mundo si están encontrando pequeñas diferencias de síntomas presentados en pacientes con la nueva variante, por ejemplo, es más infecciosa en vías respiratorias superiores nasales, tiene menor enfermedad en vías respiratorias bajas (pulmonar) y mayor riesgo de reinfección, aun en pacientes que ya tuvieron la infección o un esquema completo de vacunación.
Un estudio publicado por el Centro de Prevención y Control de Enfermedades de los Estados Unidos (CDC) confirmó que el síntoma más común de las personas infectadas por la variante Ómicron es la tos seca, que afecta hasta un 89% de las personas; otros son fatiga (65%), congestión nasal (59%), fiebre (38%), náusea y vómito (22%), además de dolores de cabeza, cuerpo y dolores de garganta, todos presentados de manera leve y de dos a cinco días. Estas son algunas diferencias a las molestias que ocasionaba el virus original.

¿Qué podemos hacer ante este panorama?
El Dr. Jorge Eduardo Macías, especialista en inmunología clínica y alergia pediátrica identifica algunas medidas generales de prevención y atención que no debemos olvidar para esta temporada de complicaciones.
Vacunas: esta es la prevención primaria que va a disminuir la gravedad y la mortalidad asociada a este nuevo virus. Aunque no evita la infección lo que hace es que nuestro organismo conozca previamente una parte del virus para que pueda responder mucho más rápido y adecuadamente cuando se presente. Dijo que por ahora no importa la marca de la vacuna, pues todas han demostrado alta seguridad y eficacia, lo importante es que entre más población esté vacunada, menos enfermedad grave vamos a tener y menos mortalidad.
Cubrebocas: Se tiene que seguir usando, porque podemos ser asintomáticos y contagiar a personas que no están vacunadas o que presente algún factor de riesgo que lo lleve a desarrollar una enfermedad grave. El mejor cubre bocas es aquel que te deje respirar, que no tenga válvula de escape, que cubra nariz y boca, que a los lados tenga un adecuado cierre, la banda de metal en la nariz ayuda mucho, en este sentido los KN95 han demostrado efectividad para la población en general. Lo correcto si debemos ingerir algún alimento es retirarlo por completo doblarlo a la mitad y posteriormente volverlo a colocar.
Sana distancia: Se trata de 1.8 metros, así si alguien presenta un estornudo, es la distancia en la que empiezan a disminuir las partículas y caen hacia el suelo. Por lo anterior, se tienen que evitar lugares concurridos que no permitan la sana distancia. También si hay un estornudo, el cubrebocas no será suficiente, por eso se usa el cubrirnos con el pliegue del codo.
Lavado de manos: Si bien esto se sabe desde muy chicos, como base es antes de cada comida, después de ir al baño, antes de preparar alimentos, ahora se agrega después de tener contacto con múltiples superficies que estuvieron expuestas a más personas. El lavado es con un adecuado movimiento circulatorio para generar espuma, entre los dedos, por arriba y por abajo, nudillos, pulgares, al centro de la palma y uñas; con el papel con que nos secamos es con el mismo que cerraremos la llave.
Aislamiento y pruebas: Ante la sospecha de algún contagio por haber tenido contacto con un paciente positivo, el aislamiento voluntario o cuarentena es la primera parte, aquí lo que buscamos es ver si se desarrollan síntomas y si se presenta o no la enfermedad, así evitamos más contagios. En dado caso de hacerse una prueba y salir positivo, es importante avisar a las personas con las que se tuvo contacto. Las pruebas también son muy importantes previo a un viaje o una reunión ineludible.
Vigilancia: Una vez que tengamos los síntomas es muy importante la vigilancia, para ello hay un decálogo publicado por la CDC, entre los puntos se encuentran: el aislamiento en casa, monitorear los síntomas (oxigenación y temperatura), reposo e hidratación, un sistema de emergencias telefónico, usar pañuelo para el estornudo, lavar las manos lo más seguido posible, aislarse de las personas con las que convivimos normalmente, no tener contacto con las personas que tienen la infección activa, evitar compartir artículos y desinfectar constantemente.
kg