Lectura 7:00 min
VIH sin estigmas: historias, diagnóstico, la PreP, la PeP y la esperanza de una vacuna
En los años 80 el VIH representó uno de los estigmas más grandes para la medicina y la ciencia. A 40 años de avances, tenemos fármacos preventivos, tratamientos que fortalecen el sistema inmune e incluso la esperanza de una vacuna. Un diagnóstico de VIH ya no es mortal, pero la discriminación, el tabú y el prejuicio, sí.
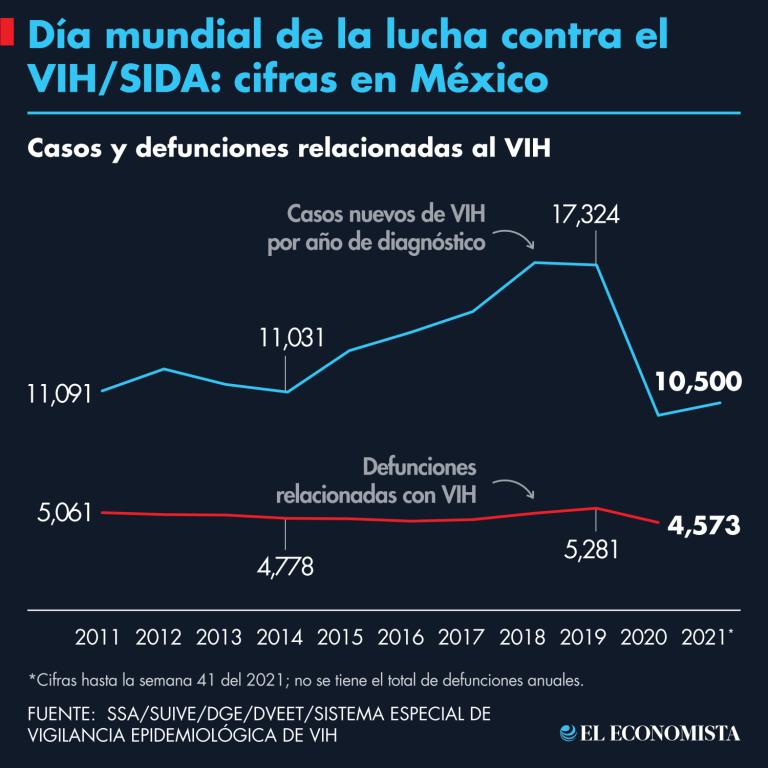
A inicios de los años 80 en Estados Unidos se descubrió el VIH (Virus de la Inmunodeficiencia Adquirida), que desde que se tienen cifras y hasta el 2020 tomó la vida de entre 25 a 35 millones de personas en el mundo, pero que gracias a los avances científicos ha reducido su potencial mortal cerca de 53% en los últimos 10 años, según estimaciones de la ONU-SIDA.
A diferencia de otros virus o enfermedades que atacan el sistema inmunológico, el VIH está rodeado de estigmas, desinformación, prejuicios y discriminación en gran parte del mundo.
En México, por ejemplo, todavía cerca del 57% de la población mexicana no estaría de acuerdo con que sus hijos se casaran con una persona con VIH y 35% dijo que no le rentaría un cuarto de su vivienda, de acuerdo con cifras de la ENADIS (Encuesta Nacional sobre Discriminación).
Cuando el VIH recién aparecía en el mundo se le llamó “el cáncer gay” por los prejuicios sobre las relaciones homosexuales y la prevalencia de diagnósticos en este grupo poblacional. Las personas pensaban que se transmitía por usar la misma toalla o por un beso y, al menos en este país, desde entonces y hasta ahora las cosas no son tan distintas: todavía 4 de cada 10 mexicanos piensa que convivir con personas que viven con VIH es un riesgo.
Alberto N, seropositivo indetectable que recibe tratamiento antirretroviral en la Clínica Condesa y del cual El Economista posee el número de expediente, dijo en entrevista que el miedo más grande ni siquiera es al virus, sino a la sociedad, a la seropositivofobia, a la discriminación en el mundo laboral, incluso al rechazo familiar.
“Para mí, enterarme del diagnóstico fue una impresión muy grande y en el momento sólo pensaba en que mi vida ya nunca sería la misma e iba a morir mucho antes que cualquier otra persona “sana”. Todavía se siente como una sentencia de muerte. Uno de los miedos que también sufrí fue por el estigma que existe sobre el VIH, que iba a ser rechazado por todos incluso por mi familia, una persona de la comunidad LGBT siendo seropositivo. Es pensar que jamás podría encontrar una pareja. Al recibir el diagnóstico también enfrenté miles de pensamientos suicidas. Nunca pensé realmente en matarme, pero relacionaba la muerte con todas mis actividades cotidianas”.
Hay una necesidad urgente de hablar sobre VIH, sobre la prevención, los tratamientos y sobretodo impulsar la capacitación y la información para erradicar los estigmas.
“Todavía mucha gente piensa que un diagnóstico de VIH es una sentencia de muerte, yo no sabía qué hacer, llegué a Clínica Condesa e incluso ahí a veces recibí un trato poco sensible por parte del personal, no sabía nada del TAR (tratamiento antirretroviral), mucha gente tampoco lo sabe. Son procesos largos, agobiantes, desde que te diagnostican hasta que inicias el tratamiento, sientes que la enfermedad avanza y encima es lidiar con los prejuicios y la pena”, dijo.
La discriminación es la que mata. Lo único que esperamos es sentirnos como personas y creo que aquí es clave insistir en la divulgación, desde los gobiernos hasta los medios de comunicación, hablar y hablar sobre VIH y decir que vivir con él no nos quita valor y no somos peligrosos para nadie", comentó.
“En mi caso el estigma fue lo que dificultó la aceptación e incluso esa es la razón por la que decido no hacer del conocimiento a otras personas sobre mi estado serológico. Estos prejuicios crean miedo a las personas de conocer su estado y yo conozco muchos que ni siquiera se hacen pruebas para 'no saber' y entonces avanza e incrementa el riesgo de transmisión. Los prejuicios nos hacen daño a nosotros pero también a los demás”, concluyó.
La prevención: la PreP, la PeP y la vacuna
Es cierto que 40 años de avances no han sido suficientes para encontrar una cura para el VIH o una vacuna eficiente; pero lo que sí hay son métodos para la prevenir gran parte de las transmisiones sexuales, perinatales y sanguíneas.
En México están disponibles la PreP y la PeP: la profilaxis previa a la exposición y la profilaxis posterior a la exposición al virus, que pueden reducir desde 80 hasta 99% el riesgo de contraerlo.
La PreP consiste en la toma diaria de medicamentos para personas que no han adquirido el virus mientras que la PeP es la toma de medicamentos durante las 72 horas después de una relación sexual que pueda ser considerada de riesgo.
La PreP también puede ser administrada a mujeres o personas gestantes que tienen una pareja sexual seropositiva y que busquen un embarazo para reducir las probabilidades de transmisión perinatal. Las personas que comparten jeringas o han recibido transfusiones sanguíneas también pueden tomar la PreP.
En México se llevó a cabo el ensayo ImPreP, en Ciudad de México, Guadalajara y Puerto Vallarta en donde cerca de 3,000 participantes colaboraron. El proyecto de investigación concluyó el 21 de junio del 2021 mostrando que la eficacia de la profilaxis previa a la exposición puede proteger a las personas hasta en 99% de los casos de contraer el VIH.
Simri Abner Hernández fue uno de los voluntarios que participó en este proyecto desde que llegó a México y sigue tomándolo hasta el momento contó a El Economista su experiencia personal y sobretodo resaltó la importancia de visibilizar este tratamiento, así como extender su disponibilidad a más personas, no sólo a hombres homosexuales y mujeres transgénero.
“Tomar la PreP, sinceramente, me da mucha paz. Una de las razones principales por las cuales decidí entrar al proyecto sin dudarlo fue que una de mis exparejas fue diagnosticada con VIH y entre otras violencias que hubo dentro de la relación, hubo veces en que me manipuló para que tuviéramos relaciones sexuales sin protección. Algunas personas realmente estamos en riesgo todo el tiempo y ni siquiera lo sabemos. Yo ya no dejaría de tomar la PreP”, dijo.
A pesar de que uso PreP, soy consciente de que sólo me protege del VIH, pero existen muchas otras enfermedades de transmisión sexual, así que el uso del condón también es requisito para mí. Yo me mantengo en monitoreos constantes y pruebas, pero la realidad es que incluso dentro de nuestra comunidad (LGBT+) todavía hay mucha desinformación, explicó.
A esto hay que sumarle las interseccionalidades, la educación y acceso a la prevención no son las mismas aquí que en el Istmo de Tehuantepec o la sierra poblana. Acceder a esos tratamientos todavía es complejo y desestigmatizar el VIH también. Ahí radica la importancia del ImPreP, que con la evidencia sentaría una base importante para que los gobiernos federal y locales extiendan la disponibilidad de los tratamientos, el acceso efectivo a ellos y se acompañen de educación sexual.
“Yo que soy de Villaflores (municipio en Chiapas) puedo decir que realmente hay muchísimas brechas en el acceso a la información, allá no se sabe nada de la PreP y tampoco se sabe ya existe de la vacuna PreP, que está en última fase y que la CDMX está siendo pionera para todo México y América Latina. Pienso que además por los estigmas, este es un tema de poco interés para medios de comunicación, no es un tema común en redes sociales u otras plataformas a las que los jóvenes puedan acceder”, concluyó Simri Hernández.
En México el fármaco que se sigue estudiando como esperanza para ser la vacuna contra el VIH se llama Mosaico y se trata de una fórmula tetravalente desarrollada por la farmacéutica Janssen, los Institutos Nacionales de Salud de Estados Unidos y la Red de Ensayos de Vacunas contra el VIH (HVTN). Puedes conocer más sobre el estudio aquí.
El VIH no es una enfermedad de homosexuales, no es una sentencia de muerte, no se contagia por besos y las personas seropositivas tienen exactamente los mismo derechos y capacidades que el resto de la población. Desestigmatizar el VIH es el inicio para incrementar la prevención.